Эта статья будет посвящена этиологическим факторам и патологическим процессам, связанным с развитием пульпита и периодонтита. Источники микробного раздражения пульпы зуба разнообразны и могут возникнуть коронковым (самым частым), латеральным или апикальным путем. Микробное раздражение пульпы зуба оказывает огромное влияние на эту ткань, часто вызывая серьезные симптомы, но нередко приводя к бессимптомной дегенерации ткани. Аналогично, периодонтит может быть бессимптомным, может быть связан с серьезными симптомами и может быть связан с распространяющимися, иногда угрожающими жизни инфекциями. Точные причины такого различия симптомов среди случаев с, казалось бы, сходными патологическими изменениями и отсутствием корреляции между симптомами и гистологической картиной пульпы зуба, до конца не изучены. В то время как многие нейропептиды и другие медиаторы воспаления, ассоциированные с болью, обнаруживаются в больших концентрациях при болезненном пульпите и периодонтите, не ясно, почему в некоторых случаях они увеличиваются. Часто пульпа некротизируется без заметной связи с симптомами.
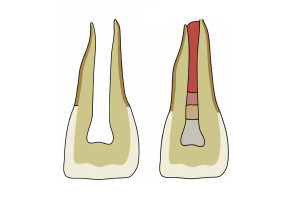
Заболевания пульпы и периапикальных тканей возникают в результате воспаления соответствующих тканей, что, в конечном счете, приводит к дегенерации и некрозу пульпы, периапикальной резорбции кости, развитию воспалительного периапикального поражения, возможному образованию кист, и, возможно, тяжелым инфекциям и/или остеомиелиту. В некоторых ситуациях может возникнуть резорбция корня различных видов, либо непосредственно связанная с травматическим повреждением или ортодонтическим лечением, либо косвенно по известным или неизвестным причинам. Общепринято, что резорбция корня происходит со схожим патогенезом, что и резорбция кости после разрушения цемента, защищающего поверхность корня или предентин изнутри. Все эти патологические единицы являются вариантами воспалительных реакций и запускаются широким спектром цитокинов, хемокинов, нейропептидов, протеаз и других молекул, связанных с воспалением. Развитие неопластических изменений не обнаруживается в пульпе, даже в ответ на метастатическое поражение челюстных костей. В таких случаях периапикальная кость может резорбироваться, но пульпа обычно сохраняет витальность. Этот факт очень важен при клинической дифференциальной диагностике заболеваний пульпы от других заболеваний, которые могут имитировать эндодонтический патологический процесс, который при этом не происходит из пульпы зуба. Интересно, почему пульпа оказывается невосприимчивой к развитию новообразований, которые, если бы они присутствовали, привели бы к случаям спонтанного некроза пульпы или неопластического заболевания пульпарного происхождения.
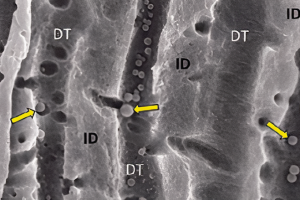
Исследования на животных показали, что как только пульпа подвергается воздействию бактерий полости рта, некроз пульпы и развитие периодонтита происходят быстро, и обычно возникает в течение нескольких недель на разных образцах млекопитающих. Популяция бактерий в пульпе продолжает развиваться после некроза, и зависит от факторов окружающей среды, структурного фактора и фактора питания. Важно отметить, что патогенез заболевания и ответ на лечение может зависеть от продолжительности микробного раздражения. Длительное микробное раздражение, при первичных инфекциях или после незавершенного лечения, влияет на пространственное распределение микробной биопленки и их потенциальное расширение в сложную среду корневого канала, дентинных трубочек и потенциально в периапикальную область. Эффективность эндодонтической дезинфекции в этих местах снижается, и, поэтому, ответ на лечение может быть медленным и менее надежным, чем если бы зуб удалили.
Этиология
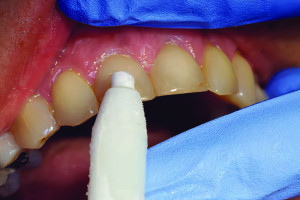
Микробные инфекции из кариозных поражений являются самой частой этиологией пульпита и периодонтита. В нормальных условиях, коронки прорезавшихся зубов покрыты биопленками, состоящими из симбиотических микробных сообществ. В богатой углеводами среде определенные таксоны бактерий из этих сообществ выделяют кислоты, которые деминерализуют дентин, что приводит к образованию кариозных поражений. Хотя Streptococcus mutans долгое время считался единственным возбудителем кариеса, последние исследования показывают, что кариес вызывается сложной микробиотой. Кариозные поражения, ограниченные эмалью, вызывают незначительные изменения в пульпе, такие как накопление антиген-экспрессирующих клеток II класса. Как только биопленка кариеса разрушает эмаль и достигает дентина, она вызывает дальнейшие воспалительные изменения в пульпе.