Исторический и командный подход
Частичная и полная адентия - клиническое состояние, которое на протяжении многих веков создает функциональные и эстетические проблемы как для мужчин, так и для женщин. У многих пациентов, из-за их неспособности говорить и правильно жевать, простая потеря зубов приводит к инвалидности и увечьям. Последние сто лет стоматология постоянно исследует результаты, процедуры и техники для того, чтобы помочь освободить пациентов от их страданий, связанных с потерей зубов.
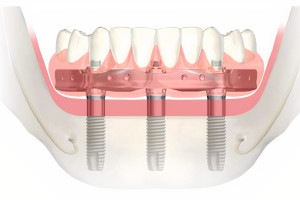
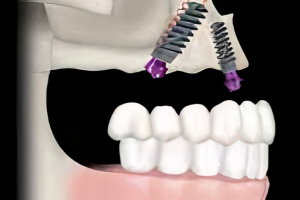
Остеоинтеграция, с момента своего случайного открытия, в 1952 году доктором P.I. Brånemark, и последующим введением в стоматологию, в конце 1970-х и начале 1980-х годов, изменила методы стоматологического лечения пациентов. Ранние работы среди разных исследователей заключалась в лечении пластиночными, трансостальными и поднадкостничными имплантатами. Конструкция этих имплантатов позволяла размещать их в атрофированных челюстях без процедуры вертикальной и горизонтальной аугментации. Тем не менее, их использование продемонстрировало различные уровни успеха, осложнений и неудач. Однако, это была простая концепция формирования кости, вокруг внутрикостной титановой конструкции корневидной формы, без врастания мягких тканей, что, как утверждается, позволило тысячам пациентов вернуться к практически нормальному образу жизни. Безусловно, можно с уверенностью утверждать, что внутрикостные имплантаты являются единственным великим достижением, которое стоматологи увидели в прошлом веке. Использование нескольких внутрикостных имплантатов может значительно улучшить качество жизни пациента за счет замены отсутствующих зубов, восстановления улыбки и облегчения жевания и функции, не причиняя при этом боли и дискомфорта.
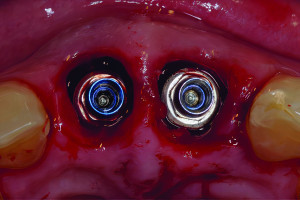
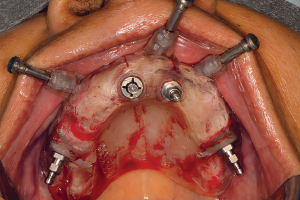
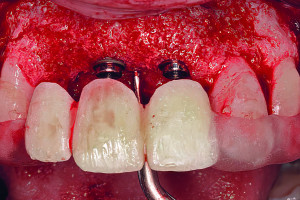
Более 30 лет назад, когда впервые было проведено лечение пациентов с использованием дентальных имплантатов, фокус лечения был хирургическим. Проще говоря, имплантаты размещались с недостаточным вниманием к конечному результату протезирования. Имплантаты устанавливались в челюстях пациентов, в участки с наилучшим качеством и количеством кости. Лечение считалось успешным, если произошла интеграция имплантата(ов) и зубной протез был зафиксирован на опорах. Это было незадолго до того, как стало понятно, что простая биологическая интеграция внутрикостного имплантата была только началом того, что было необходимо для оптимальной реабилитации пациента и идеальных результатов лечения. В дополнении к макро- и микромеханическому соединению костной ткани, окружающей имплантат, он должен быть эстетически и функционально интегрирован. Это значит, что имплантат играет роль не только для удержания и/или поддержки съемного(частичного или полного) или несъемного (включающих одну или несколько единиц) зубного протеза. Конструкция и технология съемного протезирования помогает добиться функциональной и эстетической взаимосвязи результатов для пациентов со съемными протезами. Кроме того, конструкция и технология несъемного протеза, в том числе окружающих твердых и мягких тканей, помогает добиться функциональной и эстетической взаимосвязи результатов для пациентов с несъемными протезами. По этим причинам, с тех пор как имплантаты стали применяться в стоматологии, наблюдается постепенный сдвиг парадигмы в подходах к лечению, прежде всего с хирургического фокуса к дисциплинарному подходу к протезированию.
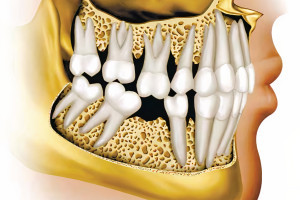
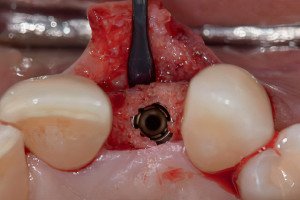
Касаясь выбора материалов и техник, костная трансплантация имеет продолжительную историю. Как отмечает Horowitz и др., хирурги-стоматологи сталкиваются с различными альтернативами во время экстракции, аугментации гребня, синус-лифтинга, включая виды используемого материала (крошка, костная масса, или блок), место и форма доступа (с лоскутом и без него), источник костнозамещающего материала (аутогенный, аллогенный, аллопластический, или ксенотрансплантат), использование стимуляторов роста, характерных особенностей трансплантата и тип барьера. В каждом клиническом случае, выбранный материал и методики должны обеспечивать наилучшую предсказуемость в сохранении, репарации или регенерации соответствующего объема и свойств кости. Однако, следует отметить, что до начала принятия решения о хирургической трансплантации, план лечения должен начинаться с определения конкретного количества и желаемого местоположения необходимых имплантатов. Каждый хирург в принятии решении должен руководствоваться окончательным протезированием (конструкция и цель протезирования). Лучшие результаты имплантации достигаются при командном подходе включающем пациента, хирурга-стоматолога, врача-ортопеда, и зубного техника. Именно пациент сообщает, что он или она хочет, а остальные три члена команды отвечают за разработку совместного плана, который ему предоставляют, это не обязательно то, что ему хотелось, а то, что более важно, что нужно. Важно понимать, в чем пациенты разбираются, что они хотят; однако, они редко понимают, что им нужно. Каждая команда клиницистов должна разработать подходящий метод лечения, который приведет к наиболее предсказуемому результату для каждого отдельного пациента. В случае нереалистичных ожиданий пациента, хирург-стоматолог и врач-ортопед должны проконсультировать пациента в отношении потенциальных недостатков и ограничений терапии. Всем членам команды, включая пациента, необходимо понять, какие цели достижимы, а какие нет.